Migrän
| Migrän | |
| Synonymer | hemikrani |
|---|---|
 | |
| Självtaget foto av ung kvinna efter ett migränanfall som varat i flera dagar. | |
| Medicinsk specialitet | neurologi |
| Symptom | huvudvärk kopplad till sinnesstörningar som illamående, känslighet för ljus, ljud och dofter |
| Vanligt insättande | runt puberteten |
| Varaktighet | återkommande, långvarig |
| Orsaker | miljö- och arvsfaktorer |
| Liknande diagnoser | subaraknoidalblödning, ventrombos, idiopatisk intrakraniell hypertension, hjärntumör, spänningshuvudvärk, bihåleinflammation, Hortons huvudvärk, |
| Prevention | propranolol, topiramat, CGRP-hämmare, |
| Läkemedel | ergotamin, paracetamol, ibuprofen, triptaner |
| Prevalens | ca 15% |
Migrän (även hemikrani[1]) är en kronisk sjukdom som kännetecknas av återkommande måttlig till svår huvudvärk, ofta i samband med ett antal symtom relaterade till det autonoma nervsystemet. Ordet migrän härstammar från grekiskans ἡμικρανία (hemikrania, ’halva huvudet’[2]) från ἡμι- (hemi-, ’halv’), och κρανίον (kranion, ’skalle’), efter den smärta som upplevs i hälften av huvudet.[3]
Vanligtvis är huvudvärken vid migrän ensidig (drabbar ena halvan av huvudet) och pulserande och varar mellan 2 timmar och 3 dagar. Symtomen kan omfatta illamående, kräkningar, fotofobi (ökad känslighet för ljus), hyperakusi (ljudskygghet, eller ökad känslighet för ljud). Det kan även orsaka talsvårigheter och domningar i olika delar av kroppen. Smärtan förvärras i allmänhet av fysisk aktivitet.[4] Upp till en tredjedel av individer som har migrän upplever auror: övergående visuella, sensoriska, motoriska eller språkliga störningar innan huvudvärken, som signalerar att ett migränanfall kommer.[4]
Migrän tros bero på en kombination av miljömässiga och genetiska faktorer.[5] Ungefär två tredjedelar av fallen anses vara ärftliga.[6] Hormonella förändringar kan också spela en roll: migrän drabbar något fler pojkar än flickor innan puberteten, men ungefär två till tre gånger fler kvinnor än män efter puberteten.[7][8] Benägenhet för migrän avtar vanligtvis under graviditet.[7] De exakta mekanismer som ger upphov till migrän är inte kända, men det tros uppstå ur en neurovaskulär störning.[6] Den primära teorin kopplar tillståndet till ökad retbarhet av hjärnbarken och rubbad normalfunktion i smärtneuroner i trigeminusnerven i hjärnstammen.[9]
Inledningsvis rekommenderas behandling med vanliga smärtstillande medel såsom ibuprofen och paracetamol mot huvudvärken, antiemetika mot illamåendet samt undvikande av utlösande faktorer. Specifika medel som triptaner eller ergotaminer kan användas om vanliga smärtstillande medel visar sig otillräckliga. Globalt sett drabbas mer än 10 procent av befolkningen någon gång i livet av migränanfall.
Tecken och symtom
[redigera | redigera wikitext]Migrän uppträder vanligtvis med en självbegränsad, återkommande svår huvudvärk förenad med symtom från det autonoma nervsystemet.[6][10] Cirka 15–30 procent av individer med migrän upplever migrän med aura.[11][12] Personer som upplever aura kan ofta drabbas av migrän utan aura.[13] Smärtans svårighetsgrad, huvudvärkens varaktighet, och anfallsfrekvensen varierar. [6] Migrän som varar längre än 3 dygn kallas "status migrainosus".[14] Migrän består av fyra möjliga faser, men det är inte nödvändigt att alla faser upplevs vid ett anfall:[4]
- Försymtom (prodromalfas), uppträder timmar eller dagar före huvudvärken
- Aura, upplevs omedelbart föregående huvudvärken
- Smärtfas, även kallad huvudvärksfas
- Återhämtning (postdromalfas), utgör de effekter som upplevs efter slutet av ett migränanfall
Försymtom (prodromalfas)
[redigera | redigera wikitext]Försymtom eller prodromalfas eller förvarningssymtom uppträder hos 60 procent av dem som drabbas av migrän[15][16] med en början två timmar till två dagar innan smärtan eller auran upplevs.[17] Dessa indikationer kan omfatta en mängd olika symtom,[18] bland annat: förändrad sinnesstämning, irritabilitet, depression eller eufori, trötthet, sug efter vissa livsmedel, stela muskler (särskilt i nacken), förstoppning eller diarré, samt känslighet för lukter eller ljud.[15] Detta kan förekomma både hos dem som har migrän med aura, eller med migrän utan aura.[19]
Aurafas
[redigera | redigera wikitext] |

|
 |

|
Aura är ett övergående fokalt neurologiskt fenomen, som inträffar före eller under huvudvärken.[16] Dessa uppträder successivt under ett antal minuter och pågår vanligtvis i mindre än 1 timme.[20] Symtomen kan vara visuella, sensoriska eller motoriska i sin karaktär, och många upplever att fler än en modalitet drabbas.[21] Visuell påverkan är den vanligaste och förekommer i upp till 99 procent av fallen. Hos mer än hälften påverkas endast synen (ögonmigrän).[21] Synstörningarna består ofta av ett flimmerskotom (ett område med partiell förändring av det synfält, som upplevs flimra.)[16] Dessa symtom börjar vanligtvis nära synfältets mitt och sprider sig sedan ut åt sidorna i sicksacklinjer som har beskrivits som befästningar eller väggar i ett slott.[21] Vanligtvis upplevs linjerna vara i svartvitt, men vissa personer ser också färgade linjer.[21] Vissa personer förlorar en del av sitt synfält, så kallad hemianopsi, medan andra upplever suddighet i synfältet.[21]
Sensorisk aura är den näst vanligaste typen av aura och drabbar 30–40 procent av dem som har migrän med aura.[21] Ofta börjar en känsla av myrkrypningar i handen och armen på ena sidan, som sprider sig till området runt näsan och munnen på samma sida.[21] Domningar uppträder oftast efter det att stickningarna upphört med en förlust av proprioception.[21] Andra symtom på aurafasen kan vara: tal- eller språkstörningar yrsel, och ibland motoriska störningar.[21] Motoriska symtom tyder på att det är en hemiplegisk migrän. Svagheten varar ofta längre än en timme till skillnad från andra auror.[21] En aura uppträder sällan utan efterföljande huvudvärk,[21] men då det förekommer kallas det för en tyst migrän.
Smärtfas
[redigera | redigera wikitext]Klassiskt sett ser man att huvudvärken är ensidig, bultande och måttlig till svår.[20] Den kommer oftast successivt [20] och förvärras av fysisk aktivitet.[4] I mer än 40 procent av fallen kan smärtan dock vara tvåsidig. Den är ofta kombinerad med nackvärk.[22] Tvåsidig smärta är särskilt vanligt hos dem som har migrän utan aura.[16] Mer sällan kan smärtan uppstå främst i ryggen eller toppen av huvudet.[16] Smärtan varar vanligtvis från 4 timmar till 3 dygn hos vuxna,[20] men hos små barn varar den ofta mindre än 1 timme.[23] Anfallsfrekvensen varierar, från några gånger under en livstid till flera gånger i veckan, med ett genomsnitt på ungefär ett anfall per månad.[24][25]
Smärtan åtföljs ofta av illamående, kräkningar, ljuskänslighet, ljudkänslighet, luktkänslighet, trötthet och irritabilitet.[16] Vid en basilarismigrän, migrän med neurologiska symtom kopplade till hjärnstammen eller med neurologiska symtom på båda sidor av kroppen,[26] är vanliga effekter: yrsel, svimningskänsla och förvirring.[16] Illamående förekommer hos nästan 90 % av drabbade, och kräkningar förekommer hos cirka en tredjedel.[27] Många söker därför skydd i ett mörkt och tyst rum.[27] Andra symtom kan vara: dimsyn, nästäppa, diarré, att man måste kissa ofta, blekhet eller svettning.[28] Svullnad eller ömhet i skalpen kan förekomma, liksom nackstelhet.[28] Följdsymtom är mindre vanliga hos äldre.[29]
Återhämtning (postdromalfas)
[redigera | redigera wikitext]Effekterna av migrän kan kvarstå några dagar efter det att den mesta huvudvärken har upphört. Detta kallas migränens återhämtnings- eller postdromalfas. Många upplever att de är ömma i det område, där de haft migrän. Somliga personer nämner nedsatt tankeförmåga under ett par dagar efter att huvudvärken har gått över. Patienten kan känna sig trött eller "bakfull" och ha ont i huvudet, kognitiva svårigheter, gastrointestinala symtom, humörsvängningar och svaghet.[30] Enligt en sammanfattande artikel kan ”vissa personer känn[a] sig ovanligt pigga eller euforiska efter ett anfall, medan andra upplever depression och sjukdomskänsla”.[31]
Orsaker
[redigera | redigera wikitext]Den underliggande orsaken till migrän är okänd[32], men man tror att det kan bero på en kombination av miljömässiga och genetiska faktorer.[5] Migrän är ärftligt i cirka två tredjedelar av fallen,[6] och beror då sällan på en enda genetisk defekt.[33] Ett antal psykologiska tillstånd är associerade, inklusive: depression, ångest och bipolär sjukdom[34] liksom många biologiska händelser eller utlösande faktorer.
Genetik
[redigera | redigera wikitext]Tvillingstudier visar att den genetiska faktorn som påverkar sannolikheten att utveckla migrän uppgår till 34-51 procent.[5] Detta genetiska samband är starkare för migrän med aura än för migrän utan aura.[13] Ett antal specifika genvarianter ökar risken till liten eller måttlig del.[35]
Monogena sjukdomar som leder till migrän är ovanliga.[35] En av dessa är känd som familjär hemiplegisk migrän, en typ av migrän med aura som har autosomalt dominant nedärvning.[36][37] Dessa sjukdomar är kopplade till genvarianter som kodar för protein som är inblandade i jontransport.[16] En annan genetisk sjukdom som orsakar migrän är CADASIL-syndromet eller cerebral autosomalt dominant arteriopati med subkortikala infarkter och leukoencefalopati.[16]
Utlösande faktorer
[redigera | redigera wikitext]Migrän kan framkallas av utlösande faktorer, varav några rapporteras påverka ett fåtal fall[6], medan andra rapporteras påverka flertalet.[38] Många faktorer har beskrivits som utlösande, men styrkan och betydelsen av dessa förhållanden är oklar.[38][39] En utlösande faktor kan förekomma upp till 24 timmar innan symtomen börjar uppträda.[6]
Fysiologi
[redigera | redigera wikitext]Vanliga utlösande faktorer är stress, hunger och trötthet (som i samma utsträckning bidrar till spänningshuvudvärk).[38] Det är mer sannolikt att migrän uppträder i samband med menstruation.[40] Annan hormonell påverkan, som menarche, användning av p-piller, graviditet, perimenopaus och menopaus, spelar också en roll.[41] Denna hormonella påverkan verkar spela en större roll vid migrän utan aura.[42] Migrän uppträder vanligtvis inte under andra och tredje trimestern eller efter menopaus.[16]
Livsmedel
[redigera | redigera wikitext]Granskning av utlösande faktorer i livsmedel baseras oftast på subjektiva bedömningar och är inte tillräckligt noggranna för att bevisa eller avfärda specifika utlösande faktorer.[43][44] När det gäller specifika ämnen, verkar det inte finnas bevis för att tyramin har en effekt på migrän[45] och även om natriumglutamat (MSG) ofta rapporteras som en utlösande faktor i livsmedel [46] saknas otvetydiga bevis som bekräftar detta.[47]
Miljö
[redigera | redigera wikitext]Eventuella utlösande faktorer i inomhus- och utomhusmiljön kan inte bekräftas, eftersom bevisen är av för dålig kvalitet, men antyder att personer som får migrän kan vidta förebyggande åtgärder när det gäller luftkvalitet och ljussättning inomhus.[48] Det har ansetts vara vanligare hos personer med hög intelligens, men detta verkar inte vara sant.[42] Lufttryck, luftfuktighet och växlingar i väderleksförhållanden kan också vara migränutlösande faktorer.[49]
Patofysiologi
[redigera | redigera wikitext]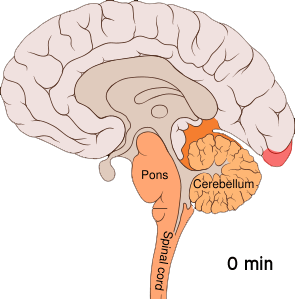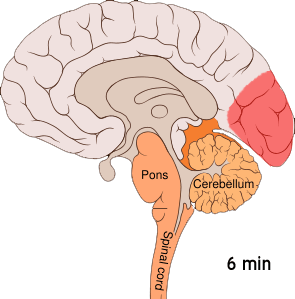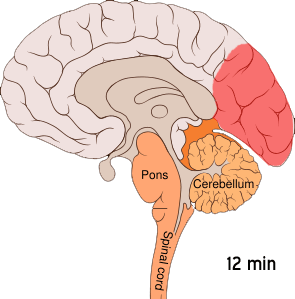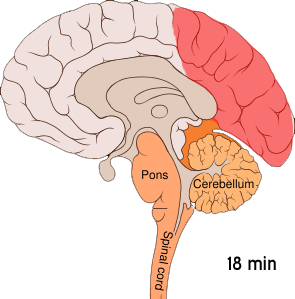
Migrän tros vara en neurovaskulär sjukdom[6] och det har visats att mekanismerna börjar inuti hjärnan för att sedan sprida sig till blodkärlen.[50] En del forskare anser att neuronala mekanismer har en större betydelse, [51] medan andra anser att blodkärlen spelar en central roll.[52] Andra anser att båda troligen är lika viktiga.[53] Höga nivåer av neurotransmittorn serotonin, också kallad 5-hydroxytryptamin, tros spela en roll.[50]
Aura
[redigera | redigera wikitext]Spridande kortikal depression eller spridande depression enligt Leão är stötar av neuronal aktivitet följt av en inaktiv period och ses hos de som har migrän med aura.[54] Det finns ett antal förklaringar till att detta förekommer, bland annat aktivering av NMDA-receptorer, vilket leder till att kalcium kommer in i cellerna.[54] Efter denna puls av aktivitet minskar blodflödet till hjärnbarken i det påverkade området under två till sex timmar.[54] Man tror att smärtkänsliga nerver i huvudet och nacken aktiveras när depolarisering sprids ner till hjärnans undersida.[54]
Smärta
[redigera | redigera wikitext]Den exakta mekanismen för huvudvärken som uppstår vid migrän är okänd.[55] Det finns data som visar att strukturer i centrala nervsystemet (såsom hjärnstammen och mellanhjärnan)[56] har störst betydelse, medan andra resultat visar att det handlar om perifer aktivering (exempelvis via de sensoriska nerver som omger blodkärlen i huvudet och nacken).[55] De kärl som potentiellt kan vara involverade är: artärer i dura mater, artärer i pia mater och extrakraniella artärer som till exempel i skalpen.[55] Kärlutvidgning i just de extrakraniella artärerna tros spela en viktig roll.[57]
Diagnos
[redigera | redigera wikitext]Diagnosen migrän ställs baserat på tecken och symtom.[6] Avbildningsundersökningar utförs ibland för att utesluta andra orsaker till huvudvärken.[6] Det tros finnas ett betydande antal människor med denna sjukdom som inte blivit diagnosticerade.[6]
Diagnosen migrän utan aura, enligt International Headache Society, kan ställas enligt följande kriterier, ”5, 4, 3, 2, 1-kriterierna”.[4]
- Fem eller flera attacker – för migrän med aura, två attacker räcker för diagnos.
- Fyra timmar till tre dagar i följd
- Två eller fler av följande:
- Unilateral (påverkar halva huvudet)
- Pulserande
- ”Måttlig eller svår smärtintensitet”
- ”Förvärras av eller orsakar undvikande av vanlig fysisk aktivitet”
- En eller fler av följande:
Om någon upplever två av de följande: fotofobi, illamående eller oförmåga att arbeta/studera under en dag, är det mer troligt att diagnos ställs.[58] Hos de med fyra av fem av följande: pulserande huvudvärk, 4–72 timmars varaktighet, ensidig huvudvärk, illamående eller symtom som inverkar på personens liv, är sannolikheten 92 procent att det är migrän.[12] Hos de med färre än tre av dessa symtom är sannolikheten 17 procent.[12]
Klassificering
[redigera | redigera wikitext]En detaljerad migränklassificering gjordes först år 1988.[13] Den senaste klassificeringen av huvudvärk gjordes av International Headache Society år 2004.[4] Enligt denna klassificering är migräner en typ av primär huvudvärk, liksom t.ex. spänningshuvudvärk och Hortons huvudvärk.[59]
Migrän delas upp i sju underklasser (varav en del delas in i flera undergrupper):
- Migrän utan aura, eller ”vanlig migrän”, inbegriper migränhuvudvärk som inte åtföljs av en aura.
- Migrän med aura, eller ”klassisk migrän”, gäller vanligtvis migränhuvudvärk som åtföljs av en aura. Mindre vanligt är att auran uppstår utan huvudvärk eller med huvudvärk som inte är migrän. Två andra varianter är familjär hemiplegisk migrän och sporadisk hemiplegisk migrän, då personen har migrän med aura och åtföljande nedsatt rörlighet. Om en nära släkting har haft samma sjukdom kallas den ”familjär”, annars kallas den ”sporadisk”. En annan variant är basilarismigrän, då huvudvärk och aura åtföljs av talsvårigheter, yrsel, öronringning eller ett antal andra symtom relaterade till hjärnstammen, men ingen nedsatt rörlighet. Denna typ troddes ursprungligen bero på spasmer i basartären, artären som förser hjärnstammen med blod.[26]
- Periodiska syndrom i barndomen, som ofta är förstadier till migrän, är bland andra cykliska kräkningar (tillfälliga, intensiva kräkningsperioder), bukmigrän (buksmärta, vanligtvis i samband med illamående), och benign paroxysmal yrsel i barndomen (tillfälliga yrselattacker).
- Ögonmigrän (retinal migrän) ger migränhuvudvärk åtföljt av synstörningar eller till och med tillfällig blindhet på ett öga.
- Migrän kan ge komplikationer som migränhuvudvärk och/eller auror som är ovanligt långvariga, förekommer ovanligt ofta eller är associerade med ett anfall eller hjärnskada.
- Trolig migrän är sjukdomar som har några av egenskaperna som migrän har, men där det inte finns tillräckligt med bevis för att med säkerhet ställa diagnosen migrän (i samband med samtidig överanvändning av läkemedel).
- Kronisk migrän är en komplikation vid migrän och är en huvudvärk som uppfyller kriterierna för migränhuvudvärk och uppträder under ett längre tidsintervall. Det rör sig specifikt om minst 15 dagar/månad under mer än 3 månader.[60]
Bukmigrän
[redigera | redigera wikitext]Diagnosen bukmigrän är kontroversiell.[61] En del bevis tyder på att återkommande episoder av buksmärta i frånvaro av huvudvärk kan vara en typ av migrän,[61][62] eller åtminstone ett förstadium till migrän.[13] Dessa smärtepisoder kan eventuellt påminna om migränliknande försymtom och varar i dessa fall vanligtvis i minuter till timmar.[61] De förekommer oftast hos personer som antingen själva haft typisk migrän eller har någon i familjen som haft det.[61] Andra syndrom som tros vara förstadier är: cykliskt kräkningssyndrom och benign paroxysmal yrsel i barndomen.[13]
Differentialdiagnos
[redigera | redigera wikitext]Andra sjukdomar som kan orsaka symtom som liknar migränhuvudvärk inbegriper: temporalisarterit, Hortons huvudvärk, akut glaukom, hjärnhinneinflammation och subaraknoidalblödning.[12] Temporalisarterit uppträder vanligtvis hos personer som är över 50 år och orsakar ömhet över tinningen; Hortons huvudvärk orsakar ensidig nästäppa, tårar och svår smärta runt ögonhålorna; akut glaukom är förknippat med synproblem; hjärnhinneinflammation med feber; subaraknoidalblödning i fall då det uppträder väldigt snabbt.[12] Spänningshuvudvärk är vanligtvis tvåsidig, icke-pulserande och mindre handikappande.[12]
Förebyggande
[redigera | redigera wikitext]Förebyggande behandling av migrän inbegriper: medicinering, näringstillskott, livsstilsförändringar och kirurgi. Förebyggande åtgärder rekommenderas hos de som har huvudvärk mer än två gånger i veckan, som inte tål läkemedel som används vid behandling av akuta attacker eller hos de som har svårkontrollerade, allvarliga attacker.[12]
Målet är att minska frekvensen, smärtan och/eller varaktigheten på migränerna och att öka effektiviteten hos den abortiva behandlingen.[63] En annan anledning att använda förebyggande behandling är att undvika läkemedelsöveranvändningshuvudvärk. Detta är ett vanligt problem som kan leda till kronisk, daglig huvudvärk.[64][65]
Medicinering
[redigera | redigera wikitext]Förebyggande medicinering mot migrän anses effektivt om den minskar frekvensen eller allvarlighetsgraden med minst 50 %.[66] Vägledningarna anger ganska konsekvent topiramat, divalproex/natriumvalproat, propranolol, och metoprolol som de med högst bevisvärde för användning vid första-linjen.[67] Rekommendationerna när det gäller effektiviteten varierar däremot för gabapentin.[67] Timolol är också effektivt vid förebyggande av migrän och för att minska frekvensen av migränattackerna och svårighetsgraden, medan frovatriptan är effektivt för att förebygga menstruell migrän.[67] Amitriptylin och venlafaxin är troligen också effektiva.[68][69]
En systematisk översikt[70] av den samlade forskningen har visat att botulinumtoxin som injiceras i hud och muskler var tredje månad, på ett trettiotal ställen på huvudet och halsen, kan ge 2-3 fler smärtfria dagar per månad vid kronisk migrän.[70] Översikten har granskats, uppdaterats och kommenterats[71] av svenska SBU, som också skriver att eventuell effekt av botulinumtoxin på episodisk migrän inte kan bedömas.[71]
Enligt en annan systematisk översikt[72] som också har granskats, uppdaterats och kommenterats[69] av svenska SBU, kan läkemedel som hämmar ämnet kalcitoningenrelaterad peptid (CGRP) förbygga anfall vid uppföljning upp till tre månader[69]. De CGRP-hämmande läkemedel som studerats och vilkas effekt värderats sammantaget är eptinezumab, erenumab, frenamezumab och galcanezumab – samtliga av typen monoklonala antikroppar. Biverkningar belyses dock inte i studierna, och längre studier krävs för att utvärdera säkerhet och effektivitet.[69] Enligt tidigare rön är det tänkbart med biverkningar från hjärta–kärl, mage–tarm, lungor och psyke.[69] Effekter hos barn eller gravida och ammande kvinnor har inte studerats.[72]
Alternativa behandlingar
[redigera | redigera wikitext]
Akupunktur kan förebygga migrän.[74] Pestskråp har varit effektivt för att förebygga migrän hos en del.[75]
Anordningar och kirurgi
[redigera | redigera wikitext]Det finns vissa fördelar med medicintekniska anordningar, som biofeedback och neurostimulatorer, vid förebyggande av migrän. Framförallt när vanliga läkemedel mot migrän är kontraindicerade eller vid läkemedelsöveranvändning. Biofeedback hjälper människor att bli medvetna om några fysiologiska parametrar, så att de kan kontrollera dem och försöka slappna av, vilket kan vara en effektiv migränbehandling.[76][77] Vid neurostimulering används neurostimulatorer, som kan implanteras ungefär som en pacemaker, för att behandla svårbehandlad kronisk migrän och detta har gett hoppingivande resultat i svåra fall.[78][79] Migränkirurgi, vilket bland annat innebär dekompression av vissa nerver, kan vara ett alternativ hos individer som inte blir hjälpta av läkemedel.[80]
Behandling
[redigera | redigera wikitext]Det finns tre huvudsakliga aspekter av behandlingen: undvikande av utlösande faktorer, akut kontroll av symtomen samt förebyggande med läkemedel.[6] Läkemedel är effektivare om de används i början av en attack.[6] Flitig användning av läkemedel kan ge upphov till läkemedelsöveranvändningshuvudvärk, då huvudvärken blir svårare och uppträder oftare.[4] Detta kan uppstå i samband med triptaner, ergotaminer och smärtstillande medel, särskilt narkotiska smärtstillande medel.[4]
Smärtstillande medel
[redigera | redigera wikitext]Etablerad instegsbehandling vid lindriga till måttliga symtom är vanliga smärtstillande medel som icke-steroida anti-inflammatoriska läkemedel (NSAID) eller en kombination av acetaminofen, acetylsalicylsyra och koffein.[12] Det finns data som stöder användning av ett antal NSAID. Ibuprofen har visat sig ge effektiv smärtlindring hos ungefär hälften av alla människor.[81] Diklofenak har visat sig vara effektivt.[82]
Acetylsalicylsyra kan ge lindring vid måttlig till svår migränsmärta, med en effektivitet som liknar sumatriptans.[83] Ketorolac är tillgänglig som intravenös formulering.[12] Paracetamol (eller Alvedon), antingen ensamt eller i kombination med metoklopramid, är en annan effektiv behandling med låg risk för biverkningar.[84] Under graviditet betraktas paracetamol och metoklopramid som säkra, liksom NSAID, fram tills tredje trimestern.[12]
Triptaner
[redigera | redigera wikitext]Triptaner, till exempel sumatriptan, är effektiva mot både smärta och illamående hos upp till 75 procent av alla som drabbas av migrän.[6][85] Dessa är de behandlingar som först rekommenderas vid måttlig till svår smärta eller vid mildare symtom där vanliga smärtstillande medel inte hjälper.[12] De olika intagsformerna som finns är bland annat orala, injicerar, nässprejer och smälttabletter.[6] Rent generellt verkar alla triptaner vara lika effektiva och ger liknande biverkningar. Emellertid kan olika individer svara bättre på vissa triptaner.[12] De flesta biverkningarna är milda, som exempelvis rodnad, men sällsynta fall av myokardischemi har förekommit.[6] Det rekommenderas därför inte för personer med kardiovaskulär sjukdom.[12] Även om de historiskt sett inte rekommenderas vid basilarismigrän, finns det i dessa fall inga specifika bevis för att användning av dessa skulle vara skadlig eller att de skulle behöva användas med försiktighet.[26] Triptaner är inte beroendeframkallade, men kan orsaka läkemedelsöveranvändningshuvudvärk om de används oftare än 10 dagar i månaden.[86]
Ergotaminer
[redigera | redigera wikitext]Ergotamin och dihydroergotamin är äldre läkemedel som fortfarande förskrivs mot migrän, den senare som nässpray och i injicerbara former.[6] De verkar vara lika effektiva som triptanerna,[87] är billigare,[88] och ger vanligtvis ofarliga biverkningar.[89] I de mest försvagande fallen, som vid status migrainosus, verkar de vara de effektivaste behandlingsalternativen.[89]
CGRP-hämmare
[redigera | redigera wikitext]CGRP-hämmare är ett relativt nytt sätt att förebygga migrän och används i första hand vid kronisk migrän. De är så kallade monoklonala antikroppar riktade mot kalcitonin gen-relaterad peptid (engelska: calcitonin gene-related peptide, CGRP) eller dess receptor. CGRP är ett protein som har visat sig ha en nyckelroll vid sjukdomar som migrän och Hortons huvudvärk.[90] I en systematisk översikt från 2019 rapporterades att CGRP-hämmarna eptinezumab, erenumab, frenamezumab och galcanezumab minskar migrän på kort sikt, det vill säga mindre än tre månader. Denna bedömning baseras på data från 16 randomiserade kontrollerade studier med totalt cirka 9 500 deltagare.[91] Statens beredning för medicinsk och social utvärdering bedömer att översikten i huvudsak är välgjord och har låg risk för bias.[90]
Botulinumtoxin
[redigera | redigera wikitext]Botulinumtoxin är ett muskelavslappnande medel som innehåller den aktiva substansen onabotulinumtoxin typ A. Det verkar genom att delvis blockera nervimpulser i de skelettmuskler som det injiceras i och minskar kraftiga sammandragningar av dessa muskler (t.ex. tortikollis). När det gäller kronisk migrän är den vanligaste hypotesen att botulinumtoxin blockerar smärtsignaler i sensoriska nerver vilket indirekt förhindrar att migrän utvecklas eller gör den lindrigare. Men det är inte helt klarlagt hur botulinumtoxin fungerar vid kronisk migrän.
Behandlingen ges enligt ett specifikt program (PREEMT) vilket innebär att injektioner ges subkutant eller intramuskulärt på 31 olika ställen i regioner i huvudet i genomsnitt var tredje månad.[92] I en kommentar från 2020 till en metaanalys från Cochrane,[93] sammanfattade Statens beredning för medicinsk och social utvärderingar att botulinumtoxin möjligtvis kan minska antalet dagar med kronisk migrän per månad med tre dagar. Det sammanvägda resultatet bedömdes ha låg tillförlitlighet. För personer med episodisk migrän gick det inte att bedöma om botulinumtoxin minskade antalet dagar med migrän.[92]
Övrigt
[redigera | redigera wikitext]Intravenös metoklopramid eller intranasalt lidokain är andra möjliga behandlingsalternativ.[12] Metoklopramid är behandling som har rekommenderas på akutmottagning.[12] En enstaka dos av intravenöst dexametason, då det används som tillägg vid en standardbehandling av migränattacker är förknippat med 26 % minskning av förekomst av återkommande huvudvärk under de efterföljande 72 timmarna.[94] Det finns inga bevis som stöder användning av spinal manipulation (kiropraktisk teknik) för behandling av pågående migränhuvudvärk.[95] Det rekommenderas att opioider och barbiturater inte används.[12]
Prognos
[redigera | redigera wikitext]Långtidsprognoserna för migrän varierar,[10] och de flesta som drabbas av migrän blir periodvis inaktiva till följd av sjukdomen,[6] men vanligtvis är sjukdomen relativt godartad[10] och visar inget samband med ökad risk för död.[96] Det finns huvudsakligen fyra sjukdomsmönster: symtomen kan försvinna helt, symtomen kan fortsätta men gradvis minska med tiden, symtomen kan fortsätta lika ofta och med samma svårighetsgrad eller så kan attackerna förvärras och uppträda oftare.[10]
Migrän med aura verkar vara en riskfaktor för ischemisk stroke[97] och fördubblar risken.[98] Som ung vuxen och kvinna kan rökning och användning av hormonella preventivmedel öka risken ännu mer.[97] Det verkar också finnas ett samband med dissektion av halsartärerna.[99] Migrän utan aura verkar inte utgöra en riskfaktor.[100] Sambandet med hjärtproblem är inte beviskraftigt nog, eftersom endast en enda studie visar samband.[97] Generellt verkar dock inte migrän öka risken för dödlighet till följd av stroke eller hjärtsjukdom.[96] Förebyggande behandling av migrän med aura kan eventuellt förebygga associerad stroke.[101]
Epidemiologi
[redigera | redigera wikitext]
inga uppgifter <45 45–65 65–85 85–105 105–125 125–145 | 145–165 165–185 185–205 205–225 225–245 >245 |
Världen över drabbas mer än 10 procent av befolkningen av migrän.[32] I USA drabbas ungefär 6 procent av alla män och 18 procent av alla kvinnor av migrän årligen, där risken under en livstid uppgår till ungefär 18 respektive 43 procent.[6] I Europa påverkas 12–28 procent av alla människor någon gång i livet av migrän och ungefär 6–15 procent av alla vuxna män och 14–35 procent av alla vuxna kvinnor drabbas åtminstone en gång om året.[8] Förekomsten av migrän är något lägre i Asien och Afrika än i västvärlden.[42][102] Kronisk migrän förekommer hos ungefär 1,4 till 2,2 procent av populationen.[103]

Dessa siffror varierar avsevärt med ålder: migrän börjar oftast mellan 15 och 24 års ålder och förekommer mest från 35 till 45 års ålder.[6] Hos barn har cirka 1,7 procent av 7-åringarna och 3,9 procent av 7- till 15-åringarna migrän och sjukdomen är något vanligare hos pojkar som inte nått puberteten.[104] Efter början på puberteten ökar förekomsten hos flickor till att i högre grad drabba kvinnor[104] och denna utveckling fortsätter resten av livet, då migrän är dubbelt så vanligt hos äldre kvinnor än hos män.[105] Hos kvinnor är det vanligare med migrän utan aura än med aura, medan hos män är det lika vanligt med båda typerna.[42]
Under perimenopaus blir symtomen ofta värre innan de minskar i svårighetsgrad.[105] Medan symtomen försvinner hos ca två tredjedelar hos äldre, kvarstår de hos mellan 3 och 10 procent.[29]
Historia
[redigera | redigera wikitext]
Det finns en tidig beskrivning som överensstämmer med migrän i Papyrus Ebers, som skrevs runt 1200 f.Kr. i forna Egypten.[106] I skrifter från hippokratiska medicinska skolan beskrevs 200 f.Kr. den visuella aura som föregår huvudvärk och den lindring som till viss del uppnås vid kräkning.[107]

En beskrivning av Aretaeus från 100-talet delar upp huvudvärk i tre typer: cefalalgi, cefalea och heterokrani.[108] Galenos från Pergamon använde termen hemikrani (halvt huvud), från vilket ordet migrän härrör.[108] Han föreslog också att smärtan kom från hjärnhinnorna och blodkärlen i huvudet.[107] År 1887 delade Louis Hyacinthe Thomas, en fransk bibliotekarie, upp migrän i två typer som nu används – migrän med aura (migraine ophthalmique) och migrän utan aura (migraine vulgaire).[107]
Trepanation, eller en process där man försiktigt borrar hål i skallbenet utfördes så tidigt som 7 000 f.Kr.[106] Även om en del människor överlevde dog sannolikt många av ingreppet till följd av infektion.[109] Trepanation ansågs verka genom att ”låta onda andar fly” ut genom hålet.[110] William Harvey rekommenderade trepanation som behandling av migrän på 1600-talet.[111]
Även om man försökt sig på många behandlingar mot migrän, var det inte förrän år 1868 som man började använda en substans som visade sig vara effektiv.[107] Substansen var svampen mjöldryga från vilken ergotamin isolerades år 1918.[112] Metysergid utvecklades år 1959 och den första triptanen, sumatriptan, utvecklades år 1988.[112] Under 1900-talet, då studierna var bättre utformade, kunde man hitta och bekräfta effektiva förebyggande åtgärder.[107]
Samhälle och kultur
[redigera | redigera wikitext]Migrän är en källa till betydande medicinska kostnader och minskad produktivitet, och uppskattats vara den dyraste neurologiska sjukdomen inom EU, och resulterar i en kostnad på 27 miljarder EUR per år.[113] I USA beräknas de direkta kostnaderna uppgå till 17 miljarder USD.[114] Nästan en tiondel av denna kostnad beror direkt på kostnaden av triptan-behandlingar.[114] De indirekta kostnaderna uppgår till cirka 15 miljarder USD och beror till större delen på förlorad arbetskapacitet.[114] Hos de som arbetar under migränanfall har man uppskattat att effektiviteten sjunker med cirka en tredjedel.[113] Migränen kan också ofta ge en negativ inverkan på den drabbades familj.[113]
Forskning
[redigera | redigera wikitext]Kalcitoningenrelaterade peptider (CGRP) har visats spela viss roll vid patogenesen av smärtan vid migrän.[12] CGRP-receptorantagonister, som olcegepant och telcagepant, har undersökts både in vitro och i kliniska studier som behandling av migrän.[115] År 2011 stoppade Merck sina kliniska prövningar i fas III för deras prövningsläkemedel telcagepant.[116][117] Transkraniell magnetstimulering verkar även vara lovande.[12]
Se även
[redigera | redigera wikitext]Referenser
[redigera | redigera wikitext]- Den här artikeln är helt eller delvis baserad på material från engelskspråkiga Wikipedia, Migraine, 2 februari 2014.
Noter
[redigera | redigera wikitext]- ^ ”migrän - Uppslagsverk”. www.ne.se. https://www.ne.se/uppslagsverk/encyklopedi/l%C3%A5ng/migr%C3%A4n. Läst 11 november 2024.
- ^ Liddell, Henry George; Scott, Robert. ”ἡμικρανία”. A Greek-English Lexicon. http://www.perseus.tufts.edu/hopper/text?doc=Perseus%3Atext%3A1999.04.0057%3Aentry%3Dh%28mikrani%2Fa. on Perseus
- ^ Anderson, Kenneth; Anderson, Lois E.; Glanze, Walter D. (1994). Mosby's Medical, Nursing, and Allied Health Dictionary (4th). Mosby. sid. 998. ISBN 978-0-8151-6111-0
- ^ [a b c d e f g h] Headache Classification Subcommittee of the International Headache Society (2004). ”The International Classification of Headache Disorders: 2nd edition”. Cephalalgia 24 (Suppl 1): sid. 9–160. doi:. ISSN 0333-1024. PMID 14979299. as PDF Arkiverad 31 mars 2010 hämtat från the Wayback Machine.
- ^ [a b c] Piane, M; Lulli, P; Farinelli, I; Simeoni, S; De Filippis, S; Patacchioli, FR; Martelletti, P (2007 Dec). ”Genetics of migraine and pharmacogenomics: some considerations.”. The journal of headache and pain 8 (6): sid. 334–9. PMID 18058067.
- ^ [a b c d e f g h i j k l m n o p q r s t] Bartleson JD, Cutrer FM (May 2010). ”Migraine update. Diagnosis and treatment”. Minn Med 93 (5): sid. 36–41. PMID 20572569.
- ^ [a b] Lay CL, Broner SW (May 2009). ”Migraine in women”. Neurologic Clinics 27 (2): sid. 503–11. doi:. PMID 19289228.
- ^ [a b] Stovner LJ, Zwart JA, Hagen K, Terwindt GM, Pascual J (April 2006). ”Epidemiology of headache in Europe”. European Journal of Neurology 13 (4): sid. 333–45. doi:. PMID 16643310.
- ^ Dodick DW, Gargus JJ (August 2008). ”Why migraines strike”. Sci. Am. 299 (2): sid. 56–63. doi:. PMID 18666680. Bibcode: 2008SciAm.299b..56D. http://www.scientificamerican.com/article.cfm?id=why-migraines-strike.
- ^ [a b c d] Bigal, ME; Lipton, RB (2008 Jun). ”The prognosis of migraine.”. Current opinion in neurology 21 (3): sid. 301–8. doi:. PMID 18451714.
- ^ Gutman, Sharon A. (2008). Quick reference neuroscience for rehabilitation professionals : the essential neurologic principles underlying rehabilitation practice (2nd). Thorofare, NJ: SLACK. sid. 231. ISBN 9781556428005. http://books.google.ca/books?id=Ea0czzNxpkQC&pg=PA231
- ^ [a b c d e f g h i j k l m n o p q r] Gilmore, B; Michael, M (2011-02-01). ”Treatment of acute migraine headache.”. American family physician 83 (3): sid. 271–80. PMID 21302868.
- ^ [a b c d e] The Headaches, s. 232-233
- ^ al.], ed. Jes Olesen, ... [et (2006). The headaches. (3. ed.). Philadelphia: Lippincott Williams & Wilkins. sid. 512. ISBN 9780781754002. http://books.google.ca/books?id=F5VMlANd9iYC&pg=PA512&lpg=PA512
- ^ [a b] Rae-Grant, [edited by] D. Joanne Lynn, Herbert B. Newton, Alexander D.. The 5-minute neurologyid=Atuv8-rVXRoC&pg=PA26
- ^ [a b c d e f g h i j] Aminoff, Roger P. Simon, David A. Greenberg, Michael J. (2009). Clinical neurology (7th ed.). New York, N.Y: Lange Medical Books/McGraw-Hill. sid. 85–88. ISBN 9780071664332
- ^ Buzzi, MG; Cologno, D; Formisano, R; Rossi, P (2005 Oct-Dec). ”Prodromes and the early phase of the migraine attack: therapeutic relevance.”. Functional neurology 20 (4): sid. 179–83. PMID 16483458.
- ^ Rossi, P; Ambrosini, A; Buzzi, MG (2005 Oct-Dec). ”Prodromes and predictors of migraine attack.”. Functional neurology 20 (4): sid. 185–91. PMID 16483459.
- ^ Samuels, Allan H. Ropper, Martin A. (2009). Adams and Victor's principles of neurology (9th ed.). New York: McGraw-Hill Medical. sid. Chapter 10. ISBN 9780071499927
- ^ [a b c d] Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. sid. 1116–1117. ISBN 0-07-148480-9
- ^ [a b c d e f g h i j k] The Headaches s. 407-419
- ^ Tepper, edited by Stewart J. Tepper, Deborah E.. The Cleveland Clinic manual of headache therapy. New York: Springer. sid. 6. ISBN 9781461401780. http://books.google.ca/books?id=uaG08nAKG_wC&pg=PA6
- ^ Bigal, ME; Arruda, MA (2010 Jul). ”Migraine in the pediatric population--evolving concepts.”. Headache 50 (7): sid. 1130–43. PMID 20572878.
- ^ al.], ed. Jes Olesen, ... [et (2006). The headaches. (3. ed.). Philadelphia: Lippincott Williams & Wilkins. sid. 238. ISBN 9780781754002. http://books.google.ca/books?id=F5VMlANd9iYC&pg=PA238
- ^ Dalessio, edited by Stephen D. Silberstein, Richard B. Lipton, Donald J. (2001). Wolff's headache and other head pain (7th ed.). Oxford: Oxford University Press. sid. 122. ISBN 9780195135183. http://books.google.ca/books?id=aJRV199FZcoC&pg=PA122
- ^ [a b c] Kaniecki, RG (2009 Jun). ”Basilar-type migraine.”. Current pain and headache reports 13 (3): sid. 217-20. PMID 19457282.
- ^ [a b] Walton, edited by Robert P. Lisak ... [et al.] ; foreword by John (2009). International neurology : a clinical approach. Chichester, UK: Wiley-Blackwell. sid. 670. ISBN 9781405157384. http://books.google.ca/books?id=L6_L75yvaPQC&pg=PA670
- ^ [a b] edited by Joel S. Glaser; with 20 contributors (1999). Neuro-ophthalmology (3rd ed.). Philadelphia: Lippincott Williams & Wilkins. sid. 555. ISBN 9780781717298. http://books.google.ca/books?id=eVU2CODGj98C&pg=PA555
- ^ [a b] Malamut, edited by Joseph I. Sirven, Barbara L. (2008). Clinical neurology of the older adult (2nd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. sid. 197. ISBN 9780781769471. http://books.google.ca/books?id=c1tL8C9ryMQC&pg=PA197
- ^ Kelman L (February 2006). ”The postdrome of the acute migraine attack”. Cephalalgia 26 (2): sid. 214–20. doi:. PMID 16426278.
- ^ Halpern, Audrey L.; Silberstein, Stephen D. (2005). ”Ch. 9: The Migraine Attack—A Clinical Description”. i Kaplan PW, Fisher RS. Imitators of Epilepsy (2nd). New York: Demos Medical. NBK7326. ISBN 1-888799-83-8. http://www.ncbi.nlm.nih.gov/books/NBK7326/
- ^ [a b] Robbins MS, Lipton RB (April 2010). ”The epidemiology of primary headache disorders”. Semin Neurol 30 (2): sid. 107–19. doi:. PMID 20352581.
- ^ Schürks, M (2012 Jan). ”Genetics of migraine in the age of genome-wide association studies.”. The journal of headache and pain 13 (1): sid. 1–9. doi:. PMID 22072275.
- ^ The Headaches, s. 246-247
- ^ [a b] Schürks, M (2012 Jan). ”Genetics of migraine in the age of genome-wide association studies.”. The journal of headache and pain 13 (1): sid. 1–9. PMID 22072275.
- ^ de Vries, B; Frants, RR; Ferrari, MD; van den Maagdenberg, AM (2009 Jul). ”Molecular genetics of migraine.”. Human genetics 126 (1): sid. 115–32. PMID 19455354.
- ^ Montagna, P (2008 Sep). ”Migraine genetics.”. Expert review of neurotherapeutics 8 (9): sid. 1321–30. PMID 18759544.
- ^ [a b c] Levy D, Strassman AM, Burstein R (June 2009). ”A critical view on the role of migraine triggers in the genesis of migraine pain”. Headache 49 (6): sid. 953–7. doi:. PMID 19545256.
- ^ Martin PR (June 2010). ”Behavioral management of migraine headache triggers: learning to cope with triggers”. Curr Pain Headache Rep 14 (3): sid. 221–7. doi:. PMID 20425190.
- ^ MacGregor, EA (2010-10-01). ”Prevention and treatment of menstrual migraine”. Drugs 70 (14): sid. 1799–818. doi:. PMID 20836574.
- ^ Lay, CL; Broner, SW (2009 May). ”Migraine in women”. Neurologic Clinics 27 (2): sid. 503–11. doi:. PMID 19289228.
- ^ [a b c d] The Headaches, s. 238-240
- ^ Rockett, FC; de Oliveira, VR; Castro, K; Chaves, ML; Perla Ada, S; Perry, ID (2012 Jun). ”Dietary aspects of migraine trigger factors.”. Nutrition reviews 70 (6): sid. 337–56. PMID 22646127.
- ^ Holzhammer J, Wöber C (April 2006). ”[Alimentary trigger factors that provoke migraine and tension-type headache]” (på german). Schmerz 20 (2): sid. 151–9. doi:. PMID 15806385.
- ^ Jansen SC, van Dusseldorp M, Bottema KC, Dubois AE (September 2003). ”Intolerance to dietary biogenic amines: a review”. Annals of Allergy, Asthma & Immunology 91 (3): sid. 233–40; quiz 241–2, 296. doi:. PMID 14533654. Arkiverad från originalet den 2007-02-26. https://web.archive.org/web/20070226232424/http://openurl.ingenta.com/content?genre=article. Läst 20 januari 2014. Arkiverad 26 februari 2007 hämtat från the Wayback Machine. ”Arkiverade kopian”. Arkiverad från originalet den 26 februari 2007. https://web.archive.org/web/20070226232424/http://openurl.ingenta.com/content?genre=article&issn=1081-1206&volume=91&issue=3&spage=233&epage=241. Läst 20 januari 2014.
- ^ Sun-Edelstein C, Mauskop A (June 2009). ”Foods and supplements in the management of migraine headaches”. The Clinical Journal of Pain 25 (5): sid. 446–52. doi:. PMID 19454881.
- ^ Freeman M (October 2006). ”Reconsidering the effects of monosodium glutamate: a literature review”. J Am Acad Nurse Pract 18 (10): sid. 482–6. doi:. PMID 16999713.
- ^ Friedman DI, De ver Dye T (June 2009). ”Migraine and the environment”. Headache 49 (6): sid. 941–52. doi:. PMID 19545255.
- ^ Hansen, Anders (7 april 2009). ”Huvudvärk kan påverkas av vädret”. Läkartidningen. https://lakartidningen.se/klinik-och-vetenskap-1/nya-ron/2009/04/huvudvark-kan-paverkas-av-vadret/. Läst 11 november 2024.
- ^ [a b] The Headaches, kap. 29, s. 276
- ^ Goadsby, PJ (2009 Jan). ”The vascular theory of migraine--a great story wrecked by the facts.”. Brain : a journal of neurology 132 (Pt 1): sid. 6–7. PMID 19098031.
- ^ Brennan, KC; Charles, A (2010 Jun). ”An update on the blood vessel in migraine.”. Current opinion in neurology 23 (3): sid. 266–74. PMID 20216215.
- ^ Dodick, DW (2008 Apr). ”Examining the essence of migraine--is it the blood vessel or the brain? A debate.”. Headache 48 (4): sid. 661–7. PMID 18377395.
- ^ [a b c d] The Headaches, kap. 28, s. 269-272
- ^ [a b c] Olesen, J; Burstein, R; Ashina, M; Tfelt-Hansen, P (2009 Jul). ”Origin of pain in migraine: evidence for peripheral sensitiyation.”. Lancet neurology 8 (7): sid. 679–90. PMID 19539239.
- ^ Akerman, S; Holland, PR; Goadsby, PJ (2011-09-20). ”Diencephalic and brainstem mechanisms in migraine.”. Nature reviews. Neuroscience 12 (10): sid. 570–84. PMID 21931334.
- ^ Shevel, E (2011 Mar). ”The extracranial vascular theory of migraine--a great story confirmed by the facts.”. Headache 51 (3): sid. 409–17. PMID 21352215.
- ^ Cousins, G; Hijazze, S; Van de Laar, FA; Fahey, T (2011 Jul-Aug). ”Diagnostic accuracy of the ID Migraine: a systematic review and meta-analysis.”. Headache 51 (7): sid. 1140–8. doi:. PMID 21649653.
- ^ Nappi, G (2005 Sep). ”Introduction to the new International Classification of Headache Disorders.”. The journal of headache and pain 6 (4): sid. 203–4. PMID 16362664.
- ^ Negro, A; Rocchietti-March, M; Fiorillo, M; Martelletti, P (2011 Dec). ”Chronic migraine: current concepts and ongoing treatments.”. European review for medical and pharmacological sciences 15 (12): sid. 1401–20. PMID 22288302.
- ^ [a b c d] Davidoff, Robert A. (2002). Migraine : manifestations, pathogenesis, and management (2nd). Oxford [u.a.]: Oxford Univ. Press. sid. 81. ISBN 9780195137057. http://books.google.ca/books?id=PAdn6xC3KlAC&pg=PA81
- ^ Russell, G; Abu-Arafeh, I, Symon, DN (2002). ”Abdominal migraine: evidence for existence and treatment options”. Paediatric drugs 4 (1): sid. 1–8. PMID 11817981.
- ^ Modi S, Lowder DM (January 2006). ”Medications for migraine prophylaxis”. American Family Physician 73 (1): sid. 72–8. PMID 16417067. http://www.aafp.org/link_out?pmid=16417067.
- ^ Diener HC, Limmroth V (August 2004). ”Medication-overuse headache: a worldwide problem”. Lancet Neurology 3 (8): sid. 475–83. doi:. PMID 15261608.
- ^ Fritsche, Guenther; Diener, Hans-Christoph (2002). ”Medication overuse headaches – what is new?”. Expert Opinion on Drug Safety 1 (4): sid. 331–8. doi:. PMID 12904133.
- ^ Kaniecki R, Lucas S. (2004). ”Treatment of primary headache: preventive treatment of migraine”. Standards of care for headache diagnosis and treatment. Chicago: National Headache Foundation. sid. 40–52
- ^ [a b c] Loder, E; Burch, R; Rizzoli, P (2012 Jun). ”The 2012 AHS/AAN guidelines for prevention of episodic migraine: a summary and comparison with other recent clinical practice guidelines.”. Headache 52 (6): sid. 930–45. PMID 22671714.
- ^ Silberstein, SD; Holland, S; Freitag, F; Dodick, DW; Argoff, C; Ashman, E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society (2012-04-24). ”Evidence-based guideline update: pharmacologic treatment for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society.”. Neurology 78 (17): sid. 1337–45. PMID 22529202.
- ^ [a b c d e] ”Effekt av förebyggande behandling med CGRP-hämmare vid migrän”. SBU, Statens beredning för medicinsk och social utvärdering. 19 augusti 2020. https://www.sbu.se/2020_08. Läst 19 augusti 2020.
- ^ [a b] Herd, Clare P.; Tomlinson, Claire L.; Rick, Caroline; Scotton, W. J.; Edwards, Julie; Ives, Natalie (2018). ”Botulinum toxins for the prevention of migraine in adults” (på engelska). Cochrane Database of Systematic Reviews (6). doi:. ISSN 1465-1858. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD011616.pub2/abstract. Läst 24 juni 2020.
- ^ [a b] ”Effekt av botulinumtoxin vid kronisk och episodisk migrän”. SBU, Statens beredning för medicinsk och social utvärdering. 19 augusti 2020. https://www.sbu.se/2020_07. Läst 19 augusti 2020.
- ^ [a b] Huang, I-Hsin; Wu, Po-Chien; Lin, En-Yuan; Chen, Chien-Yu; Kang, Yi-No (2019-07-18). ”Effects of Anti-Calcitonin Gene-Related Peptide for Migraines: A Systematic Review with Meta-Analysis of Randomized Clinical Trials”. International Journal of Molecular Sciences 20 (14). doi:. ISSN 1422-0067. PMID 31323828. PMC: 6678090. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6678090/. Läst 18 augusti 2020.
- ^ Pringsheim T, Davenport W, Mackie G, et al. Canadian Headache Society guideline for migraine prophylaxis. Can J Neurol Sci. 2012 Mar;39(2 Suppl 2):S1-59. PMID 22683887
- ^ Lee, Myeong Soo; Ernst, Edzard (2011-3). ”Acupuncture for pain: an overview of Cochrane reviews”. Chinese Journal of Integrative Medicine 17 (3): sid. 187–189. doi:. ISSN 1672-0415. PMID 21359919. https://www.ncbi.nlm.nih.gov/pubmed/21359919.
- ^ Holland, S; Silberstein, SD; Freitag, F; Dodick, DW; Argoff, C; Ashman, E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache, Society (2012-04-24). ”Evidence-based guideline update: NSAIDs and other complementary treatments for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society.”. Neurology 78 (17): sid. 1346–53. PMID 22529203.
- ^ Nestoriuc, Yvonne; Martin, Alexandra (2007). ”Efficacy of biofeedback for migraine: A meta-analysis”. Pain 128 (1–2): sid. 111–27. doi:. PMID 17084028.
- ^ Nestoriuc, Y; Martin, A; Rief, W; Andrasik, F (2008). ”Biofeedback treatment for headache disorders: A comprehensive efficacy review”. Applied psychophysiology and biofeedback 33 (3): sid. 125–40. doi:. PMID 18726688.
- ^ Schoenen, J; Allena, M; Magis, D (2010). ”Neurostimulation therapy in intractable headaches”. Handbook of clinical neurology / edited by P.J. Vinken and G.W. Bruyn. Handbook of Clinical Neurology 97: sid. 443–50. doi:. ISBN 9780444521392. PMID 20816443.
- ^ Reed, KL; Black, SB; Banta Cj, 2nd; Will, KR (2010). ”Combined occipital and supraorbital neurostimulation for the treatment of chronic migraine headaches: Initial experience”. Cephalalgia 30 (3): sid. 260–71. doi:. PMID 19732075.
- ^ Kung, TA; Guyuron, B, Cederna, PS (2011 Jan). ”Migraine surgery: a plastic surgery solution for refractory migraine headache”. Plastic and reconstructive surgery 127 (1): sid. 181–9. doi:. PMID 20871488.
- ^ Rabbie R, Derry S, Moore RA, McQuay HJ (2010). Moore, Maura. red. ”Ibuprofen with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev 10 (10): sid. CD008039. doi:. PMID 20927770.
- ^ Derry S, Rabbie R, Moore RA (2012). ”Diclofenac with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev 2: sid. CD008783. doi:. PMID 22336852.
- ^ Kirthi V, Derry S, Moore RA, McQuay HJ (2010). Moore, Maura. red. ”Aspirin with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev 4 (4): sid. CD008041. doi:. PMID 20393963.
- ^ Derry S, Moore RA, McQuay HJ (2010). Moore, Maura. red. ”Paracetamol (acetaminophen) with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev 11 (11): sid. CD008040. doi:. PMID 21069700.
- ^ Johnston MM, Rapoport AM (August 2010). ”Triptans for the management of migraine”. Drugs 70 (12): sid. 1505–18. doi:. PMID 20687618.
- ^ Tepper Stewart J., S. J.; Tepper, Deborah E. (April 2010). ”Breaking the cycle of medication overuse headache”. Cleveland Clinic Journal of Medicine 77 (4): sid. 236–42. doi:. PMID 20360117.
- ^ Kelley, NE; Tepper, DE (2012 Jan). ”Rescue therapy for acute migraine, part 1: triptans, dihydroergotamine, and magnesium.”. Headache 52 (1): sid. 114–28. doi:. PMID 22211870.
- ^ al.], ed. Jes Olesen, ... [et (2006). The headaches (3. ed.). Philadelphia: Lippincott Williams & Wilkins. sid. 516. ISBN 9780781754002. http://books.google.ca/books?id=F5VMlANd9iYC&pg=PA516
- ^ [a b] Morren, JA; Galvez-Jimenez, N (2010 Dec). ”Where is dihydroergotamine mesylate in the changing landscape of migraine therapy?”. Expert opinion on pharmacotherapy 11 (18): sid. 3085–93. doi:. PMID 21080856.
- ^ [a b] ”Effekt av förebyggande behandling med CGRP-hämmare vid migrän”. www.sbu.se. 20 augusti 2020. https://www.sbu.se/sv/publikationer/sbu-kommentar/effekt-av-cgrp-hammare-vid-migran/. Läst 26 oktober 2020.
- ^ Huang, I-Hsin; Wu, Po-Chien; Lin, En-Yuan; Chen, Chien-Yu; Kang, Yi-No (2019-07-18). ”Effects of Anti-Calcitonin Gene-Related Peptide for Migraines: A Systematic Review with Meta-Analysis of Randomized Clinical Trials” (på engelska). International Journal of Molecular Sciences 20 (14): sid. 3527. doi:. ISSN 1422-0067. PMID 31323828. PMC: PMC6678090. https://www.mdpi.com/1422-0067/20/14/3527. Läst 26 oktober 2020.
- ^ [a b] Services, Statens beredning för medicinsk och social utvärdering (SBU); Swedish Agency for Health Technology Assessment and Assessment of Social (25 juni 2020). ”Effekt av botulinumtoxin vid kronisk och episodisk migrän”. www.sbu.se. https://www.sbu.se/sv/publikationer/sbu-kommentar/effekt-av-botulinumtoxin-vid-kronisk-och-episodisk-migran/. Läst 26 oktober 2020.
- ^ Herd, Clare P; Tomlinson, Claire L; Rick, Caroline; Scotton, W J; Edwards, Julie; Ives, Natalie (2018-06-25). Cochrane Pain, Palliative and Supportive Care Group. red. ”Botulinum toxins for the prevention of migraine in adults” (på engelska). Cochrane Database of Systematic Reviews. doi:. PMID 29939406. PMC: PMC6513576. http://doi.wiley.com/10.1002/14651858.CD011616.pub2. Läst 26 oktober 2020.
- ^ Colman I; Friedman BW; Brown MD; Innes, G. D; Grafstein, E.; Roberts, T. E; Rowe, B. H (June 2008). ”Parenteral dexamethasone for acute severe migraine headache: meta-analysis of randomised controlled trials for preventing recurrence”. BMJ 336 (7657): sid. 1359–61. doi:. PMID 18541610.
- ^ Posadzki, P; Ernst, E (2011 Jun). ”Spinal manipulations for the treatment of migraine: a systematic review of randomized clinical trials.”. Cephalalgia : an international journal of headache 31 (8): sid. 964–70. doi:. PMID 21511952.
- ^ [a b] Schürks, M; Rist, PM; Shapiro, RE; Kurth, T (2011 Sep). ”Migraine and mortality: a systematic review and meta-analysis.”. Cephalalgia : an international journal of headache 31 (12): sid. 1301–14. doi:. PMID 21803936.
- ^ [a b c] Schürks, M; Rist, PM; Bigal, ME; Buring, JE; Lipton, RB; Kurth, T (2009-10-27). ”Migraine and cardiovascular disease: systematic review and meta-analysis.”. BMJ (Clinical research ed.) 339: sid. b3914. PMID 19861375.
- ^ Kurth, T; Chabriat, H; Bousser, MG (2012 Jan). ”Migraine and stroke: a complex association with clinical implications.”. Lancet neurology 11 (1): sid. 92–100. PMID 22172624.
- ^ Rist, PM; Diener, HC; Kurth, T; Schürks, M (2011 Jun). ”Migraine, migraine aura, and cervical artery dissection: a systematic review and meta-analysis.”. Cephalalgia : an international journal of headache 31 (8): sid. 886–96. doi:. PMID 21511950.
- ^ Kurth, T (2010 Mar). ”The association of migraine with ischemic stroke.”. Current neurology and neuroscience reports 10 (2): sid. 133–9. doi:. PMID 20425238.
- ^ Weinberger, J (2007 Mar). ”Stroke and migraine.”. Current cardiology reports 9 (1): sid. 13–9. PMID 17362679.
- ^ Wang SJ (2003). ”Epidemiology of migraine and other types of headache in Asia”. Curr Neurol Neurosci Rep 3 (2): sid. 104–8. doi:. PMID 12583837.
- ^ Natoli, JL; Manack, A; Dean, B; Butler, Q; Turkel, CC; Stovner, L; Lipton, RB (2010 May). ”Global prevalence of chronic migraine: a systematic review.”. Cephalalgia : an international journal of headache 30 (5): sid. 599–609. doi:. PMID 19614702.
- ^ [a b] Hershey, AD (2010 Feb). ”Current approaches to the diagnosis and management of pediatric migraine.”. Lancet neurology 9 (2): sid. 190–204. PMID 20129168.
- ^ [a b] Nappi, RE; Sances, G; Detaddei, S; Ornati, A; Chiovato, L; Polatti, F (2009 Jun). ”Hormonal management of migraine at menopause.”. Menopause international 15 (2): sid. 82–6. PMID 19465675.
- ^ [a b] Miller, Neil (2005). Walsh and Hoyt's clinical neuro-ophthalmology. (6th ed). Philadelphia, Pa.: Lippincott Williams & Wilkins. sid. 1275. ISBN 9780781748117. http://books.google.ca/books?id=9RA2ZOPRuhgC&pg=PA1275
- ^ [a b c d e] Borsook, David (2012). The migraine brain : imaging, structure, and function. New York: Oxford University Press. sid. 3–11. ISBN 9780199754564. http://books.google.ca/books?id=5GVVJS_fCAkC&pg=PA3&lpg=PA3
- ^ [a b] Waldman, [edited by] Steven D. (2011). Pain management (2nd ed.). Philadelphia, PA: Elsevier/Saunders. sid. 2122–2124. ISBN 9781437736038. http://books.google.ca/books?id=O6AojTbeXoEC&pg=PT2122&lpg=PT2122
- ^ Mays, eds. Margaret Cox, Simon (2002). Human osteology : in archaeology and forensic science (Repr.). Cambridge [etc.]: Cambridge University Press. sid. 345. ISBN 9780521691468. http://books.google.ca/books?id=-UqAnk-n7wgC&pg=PA345
- ^ Colen, Chaim (2008). Neurosurgery. Colen Publishing. sid. 1. ISBN 9781935345039. http://books.google.ca/books?id=zHg53Gw0JrAC&pg=PA1
- ^ Daniel, Britt Talley (2010). Migraine. Bloomington, IN: AuthorHouse. sid. 101. ISBN 9781449069629. http://books.google.ca/books?id=YSoSECeCudIC&pg=PA101&lpg=PA101
- ^ [a b] Tfelt-Hansen, PC; Koehler, PJ (2011 May). ”One hundred years of migraine research: major clinical and scientific observations from 1910 to 2010.”. Headache 51 (5): sid. 752–78. PMID 21521208.
- ^ [a b c] Stovner, LJ; Andrée, C; Eurolight Steering, Committee (2008 Jun). ”Impact of headache in Europe: a review for the Eurolight project.”. The journal of headache and pain 9 (3): sid. 139–46. PMID 18418547.
- ^ [a b c] Mennini, FS; Gitto, L; Martelletti, P (2008 Aug). ”Improving care through health economics analyses: cost of illness and headache.”. The journal of headache and pain 9 (4): sid. 199–206. PMID 18604472.
- ^ Tepper SJ, Stillman MJ (September 2008). ”Clinical and preclinical rationale for CGRP-receptor antagonists in the treatment of migraine”. Headache 48 (8): sid. 1259–68. doi:. PMID 18808506.
- ^ Merck & Co., Inc. (28 februari 2012). ”SEC Annual Report, Fiscal Year Ending Dec 31, 2011” (PDF). SEC. sid. 65. Arkiverad från originalet den augusti 27, 2013. https://www.webcitation.org/6JBJX4a8R?url=http://www.merck.com/investors/financials/form-10-k-2011.pdf. Läst 21 maj 2012.
- ^ ”Position Emission Tomography Study of Brain CGRP Receptors After MK-0974 Administration (MK-0974-067 AM1)”. ClinicalTrialsGov. http://www.clinicaltrials.gov/show/NCT01315847.
Externa länkar
[redigera | redigera wikitext]
|
|